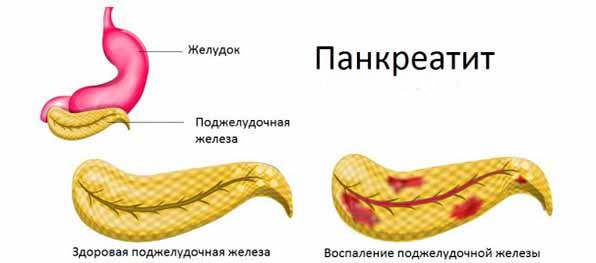
Диетический стол № 5п при панкреатите
Наличие в анамнезе человека острого или хронического, находящегося в стадии рецидива воспалительного процесса, поразившего поджелудочную железу, требует особого подхода к рациону. Он должен быть не только щадящим, но и полностью сбалансированным. Диета 5 при панкреатите любой классификации (остром, рецидивирующем, хроническом) считается наилучшим вариантом. Питание больного человека имеет несколько вариаций и способно полноценно удовлетворить потребности организма при любом типе заболевания. Стол номер 5, назначаемый в том случае, когда у людей в анамнезе отмечается больная печень или воспаляется желчный пузырь, является модификацией диеты по Певзнеру. Диетический рацион 5п имеет ту же самую основу, только немного доработан под панкреатит.
Принципы диетического стола №5п
Пятый лечебный стол назначается на любом этапе развития панкреатита как в случае его рецидива, так и в ремиссии заболевания. В каждой конкретной ситуации он имеет некоторые отличия, но основной принцип – достижение наибольшего щажения слизистой пищеварительных органов. Результатом такой корректировки питания обеспечивается полная защита ЖКТ от химических, механических и термических повреждений. То есть, если сказать проще, когда человек кушает, не страдают пищеводный канал, желудок, кишечник и обеспечивающие их нормальное функционирование секреторные органы. При панкреатите гастроэнтерологи рекомендуют больным людям стол № 5 в нескольких вариациях, который имеет следующие принципы, применяемые в приготовлении и употреблении пищи:
Диета №5, назначаемая при хроническом воспалении поджелудочной железы, это определенная культура питания. Она должна войти в жизнь человека не на один год.
Вполне естественно, что людям часто бывает сложно отказаться от любимых кушаний, но в этом случае помощь окажут воспоминания о негативной симптоматике, сопровождающей болезнь – мучительных болях, разливающихся по брюшной полости в случае развития обострения. Они помогут не поддаться соблазнам.
Разрешенные продукты
Выбор продуктов питания на сегодняшний день огромен, поэтому любой человек, имеющий в анамнезе панкреатит, способен легко потеряться при подборе их для лечебного стола. Не все пациенты с точностью знают, что именно разрешено есть при развитии в поджелудочной железе воспалительного процесса, а от чего лучше отказаться. Чтобы не допустить при выборе продуктов ошибки, необходимо запомнить, какие из них не нанесут железе дополнительных повреждений. В повседневное меню можно включать следующее:
- постные сорта мяса (крольчатина, индейка, курица, телятина, говядина),
- нежирная рыба (судак, щука, лещ, минтай, треска.),
- морепродукты (креветки и мидии при стойкой ремиссии),
- молочные (лучше кисломолочные) продукты с пониженной жирностью,
- крупы (овсяная, манная, гречка, рис) и макаронные изделия из твёрдых сортов пшеницы,
- куриные и перепелиные яйца (не больше 2,5 штуки в день).
Выбор разрешённых продуктов достаточно большой, поэтому любой человек хоть женщина, хоть мужчина, могут приготовить из них не только полезный, но и очень вкусный лечебный обед или ужин.
Из напитков при панкреатите можно употреблять морсы, кисели, соки, наполовину разбавленные водой, и слабо заваренный чай, в который добавлено обезжиренное молоко. И также специалисты рекомендуют пить минералку, Ессентуки или боржоми, но минеральная вода обязательно должна быть без газа.
Нежелательные продукты
Каждый пациент, страдающий частыми рецидивами воспаления поджелудочной, должен знать, какие пищевые продукты ему категорически противопоказаны, и даже при минимальном попадании в желудочно-кишечный тракт могут спровоцировать приступ, основной симптом которого мучительная острая боль. К провианту, который нельзя употреблять ни в коем случае, относятся продукты, активизирующие выработку агрессивных ферментов и усиливающие секреторную деятельность поджелудочной.
В первую очередь обязательному исключению подлежит алкоголь, без которого не обходится ни один праздничный стол. В этом случае, если у человека с хроническим панкреатитом появляется непреодолимое желание выпить, гастроэнтерологи советуют ему вспомнить о неотвратимых последствиях нарушения диеты. Обязательному изгнанию из рациона подлежат и те продукты, которые считаются первой закуской при употреблении алкогольных напитков – консервы, соленья, маринады.
Диетологами и гастроэнтерологами отмечается ещё несколько наименований, категорически недопустимых в рационе человека с воспалением поджелудочной железы. Людям, имеющим в анамнезе такое заболевание, как панкреатит, необходимо знать их список (его лучше распечатать, чтобы всегда был под руками):
- некоторые овощи в свежем виде – болгарский перец, редис, редька, капуста, чеснок,
- жирные сорта мяса и рыбы для приготовления первых и вторых блюд,
- все виды копченых изделий,
- молочные продукты, имеющие повышенную жирность,
- крупы, пшеничная, перловая, кукурузная,
- свежие, солёные и маринованные грибы,
- хлеб сегодняшней выпечки,
- сдоба, особенно торты.
Недопустимо добавлять в блюда любые пряности и острые специи. С осторожностью следует относиться к соли и сахару.
Из напитков под полным запретом находятся крепкий чай или кофе, сладкая газировка, квас и пакетированные соки. Все эти продукты вкусны и любимы многими, но для избегания возникновения острого приступа от них следует категорически отказаться.
Хотя следует признать, что сделать это достаточно трудно, особенно для ребёнка, который при виде запрещённых рафинированных сладостей (тортов и пирожных) начинает усиленно «глотать слюнки». В этом случае диетологи рекомендуют делать редкие послабления, так как никакой человек не сможет постоянно держать себя «в узде». Но прибегать даже к минимальным нарушениям рациона можно только изредка, от силы раз в месяц. И то, побаловать себя допустимо только в тогда, когда недуг находится в стадии длительной ремиссии.
Химический состав и калорийность блюд
К диете, назначаемой при панкреатите, а также других заболеваниях пищеварительных органов, диетологи предъявляют особые требования в отношении химического состава блюд. Питание пациента, имеющего в анамнезе болезнь какого-либо органа желудочно-кишечного тракта, должно быть полностью полноценным и содержать все необходимые для жизнедеятельности организма микроэлементы и минералы. Ниже приведена таблица сведений об оптимальном для ежедневного рациона количестве основных питательных веществ и его энергетической ценности:
Калорийность и химический состав дневного меню, стол номер пять
Химический состав Вариант 5А (острый приступ) Вариант 5Б (стихающее обострение) Калорийность 1500–1800 килокалорий. 2470–2700 килокалорий. Белки 80 грамм – 25-животного, 55 растительного происхождения. 120–130 грамм. Жиры 60 грамм. 70 грамм. Углеводы 200 грамм. 400 грамм (простые должны составлять не более 30 г). Соль 6–10 грамм. До 10 грамм. Сахар До 40 г, лучше заменить ксилитом – 20–30 грамм. 40–60 грамм.
Указанные в таблице химический состав и энергетическая ценность пищи, допустимые во время лечения воспалительного процесса, которым поражена поджелудочная железа, рассчитаны на то, что их будет использовать взрослый человек, ведущий малоактивный образ жизни и не имеющий повышенных физических нагрузок.
В том случае, когда пациент – ребёнок, к подбору рациона диетологи подходят индивидуально и рассчитывают необходимое малышу количество пищевых компонентов исходя из его веса и возраста.
Необходимо обратить внимание и на витаминно-минеральный комплекс. Диетический рацион человека, у которого диагностирован первичный или хронический панкреатит, бескаменный холецистит, гастрит или рефлюкс-эзофагит, заболевания пищеварительной системы, предусматривающие одинаковый подход к диете, должен в достаточном количестве содержать следующие необходимые для жизнедеятельности организма вещества:
- никотиновая кислота,
- рибофлавин,
- ретинол,
- каротин,
- тиамин,
- натрий,
- магний,
- фосфор,
- железо.
То, в каком именно количестве должен входить в ежедневное меню каждый из этих элементов, больному человеку подскажет лечащий врач при назначении диетического рациона, так как у людей разных возрастных категорий он будет иметь некоторые отличия. Стоит обратить внимание и на питьевой режим – вода должна употребляться в количестве 1,5–2 литров в сутки.
Меню диеты на неделю
При панкреатите назначается пятый номер диеты, состав которой довольно однообразен и скуден. Организм любого человека, даже самого стойкого, начинает в это время требовать вредную, запрещённую диетологом, еду. Но любое попустительство в съеденной пище способно привести к возобновлению на долгий срок тяжёлой симптоматики. Именно поэтому необходим грамотный подход к составлению ежедневного меню для больного человека. Оно должно соответствовать следующим требованиям:
Каждый рецепт необходимо тщательно продумывать, чтобы приготовленное по нему блюдо было не только полезно, но и вкусно. А также стоит проконсультироваться со специалистом, сколько граммов каждого ингредиента нужно взять, чтобы не нарушить баланс химического состава готового блюда.
Строгий вариант меню
Первые 2–4 дня, на усмотрение лечащего врача, больному человеку необходимо полное голодание. Отсутствие в желудочно-кишечном тракте пищи остановит выработку агрессивного поджелудочного секрета, что даст железе небольшой отдых для нормализации функционирования и запустит процесс регенерации повреждённой слизистой. Пока длится этот «голодный» период, пациенту рекомендуется выпивать не менее 1,5 литра в день минералки без газа (Ессентуки №4/№20, Славянская, Боржоми), слабозаваренного чая или отвара шиповника.
Усиленный питьевой режим помогает не допустить развития обезвоживания и устранить спровоцированную воспалением интоксикацию организма.
После стихания острых болей больному человеку назначают стол №5, строгий вариант. Посмотреть приблизительное недельное меню можно в таблице и впоследствии чередовать блюда, чтобы не было однообразия в рационе.
Строгая диета при панкреатите, примерные варианты ежедневного меню
Дни недели Завтрак Обед Ужин Понедельник Жидкая манная каша, сваренная на молоке, разбавленном водой. Протёртый рисовый суп на овощном бульоне.
Полужидкое картофельное пюре на воде, тефтельки из крольчатины.
Паровой омлет. Вторник Творог с нежирной и слабокислой сметаной. Суп геркулесовый протёртый на слабом бульоне.
Пюре из картофеля, моркови или свеклы с отварной треской.
Разваренный рис на пахте с белым куриным мясом (грудкой). Среда Паровой омлет. Бульон из курицы с добавлением размятых овощей.
Вязкая каша из овсяной или рисовой крупы с говяжьими котлетами, приготовленными в пароварке.
Картофельное или свекольное пюре с отварной треской. Четверг Жидкая манная каша-размазня. Кабачково-морковный суп-пюре.
Отварные макароны с паровыми тефтелями из телятины или крольчатины.
Разваренная гречка с рыбными кнелями. Пятница Каша жидкая из риса на разбавленном молоке.
Суп из протёртого картофеля на бульоне из индейки или курицы.
Пюре из моркови с паровыми котлетами.
Куриное суфле, приготовленное в пароварке из грудки без кожи. Суббота Каша манная (размазня) на пахте или обезжиренном молоке. Слизистый суп (геркулесовый или рисовый) с овощами.
Отварная размятая тыква с куриными кнелями.
Протёртый полужидкий рис, паровая котлета из щуки. Воскресенье Паровой омлет или яйцо всмятку. Слизистый суп (крупа на выбор) на слабом бульоне из телятины.
Морковное пюре, говяжьи тефтели.
Вермишель отварная без масла
Из напитков рекомендуется чередовать, чтобы не приедались, нежирное молоко, слабо заваренный чай, отвары трав или шиповника, кисели и компоты, разбавленные водой. Всё питьё следует подавать без сахара, исключение можно сделать только для маленького ребёнка, добавив в напиток ложечку мёда. Кисели и компоты подаются и во время перекусов между основными приёмами пищи. В этом случае дополнением к ним могут быть галеты или сухарики. На ночь людям, мучающимся от негативных проявлений панкреатита, рекомендуют пить специальные белковые смеси, например, Нутринор, Дисо®, СБКС или «живой», то есть имеющий срок годности не более 7 дней, обезжиренный кефир.
Менее строгий вариант при ремиссии
После того как заболевание перейдёт в стадию стойкой ремиссии, больному человеку разрешается разнообразить своё питание. Диета становится не такой строгой, но всё равно в ней присутствуют существенные ограничения.
Они будут пожизненными, что позволит предотвратить раздражение слизистой ЖКТ и не спровоцировать обострение болезни. Меню, предусмотренное пятым столом, обеспечивает максимальное щажение пищеварительных органов и содержит все необходимые для жизнедеятельности минеральные и витаминные комплексы, что позволяет организму полноценно насыщаться. Приблизительные варианты блюд, допустимых к употреблению во время длительной ремиссии, можно посмотреть в таблице.
Недельное меню при панкреатите вне обострения
Дни недели Примерный ежедневный рацион Понедельник Завтрак: некислый, с малой жирностью, творог. Лучше всего приготовить его самостоятельно. Слабозаваренный чай или некрепкий кофе с молоком.
Ланч: обезжиренная ряженка и несолёные крекеры.
Обед: лёгкий овощной супчик, мясной паровой или запечённый пудинг с вермишелью, компот.
Полдник: галеты с сыром, ягодный морс.
Ужин: пюре из моркови (свеклы) с запечённой рыбой, травяной или шиповниковый отвар.
Вторник
Завтрак: паровой омлет или яйца всмятку, чай без сахара.
Ланч: компот с сухариками.
Обед: куриный суп с рисом или макаронами, отварной картофель, паровые котлеты из рыбы, свежевыжатый, разбавленный 1/1 кипячёной водой сок.
Полдник: отвар шиповника с крекерами.
Ужин: творожный или манный пудинг с изюмом, кисель.
Среда Завтрак: овсяная каша, простокваша.
Ланч: сок с галетами.
Обед: рыбный суп, суфле из курицы, чай.
Полдник: простокваша с сухим печеньем.
Ужин: картофельная или рисовая запеканка, морс из ягод.
Четверг
Завтрак: 2 яйца, сваренные всмятку, морс.
Ланч: простокваша с печеньем.
Обед: крупяной суп на курином бульоне с картошкой, отварной рис, биточки из телятины в молочном соусе, компот из сухофруктов.
Полдник: кисель с сухариком.
Ужин: паровой омлет, ряженка.
Пятница
Завтрак: манная каша, травяной отвар.
Ланч: кисель, галеты с сыром.
Обед: овощной суп, гречка с рыбными паровыми котлетками, компот из свежих фруктов.
Полдник: свежевыжатый сок, наполовину разбавленный водой, печенье.
Ужин: вермишель, запечённая с сыром, обезжиренный кефир.
Суббота
Завтрак: творожное суфле, чай.
Ланч: запечённое яблоко некислых сортов.
Обед: картофельный суп-пюре, отварная куриная грудка в молочном соусе, рис, компот из сухофруктов.
Полдник: чай с молоком и сухариком.
Ужин: запечённая рыба с картофелем, морс.
Воскресенье Завтрак: рисовая каша, чай с молоком.
Ланч: ягодный морс, печенье.
Обед: геркулесовый слизистый суп на слабом мясном бульоне, мясное паровое суфле, компот.
Полдник: чай с молоком, гренки с сыром.
Ужин: овощное рагу, кисель.
Данный диетический рацион необходимо соблюдать не менее года после купирования острого приступа.
Приблизительно такое меню предлагает своим пациентам любой гастроэнтерологический санаторий, поэтому в интернете можно легко найти пошаговые инструкции по приготовлению вышеперечисленных блюд и их фото. Каждый рецепт имеет не один положительный отзыв, так как не только прост в приготовлении и полезен, но и имеет возможность для полёта фантазии. Если с ним немного поэкспериментировать, добавить какие-то допустимые при заболеваниях поджелудочной компоненты, то полученное на выходе блюдо может не только понравиться любому здоровому человеку, не имеющему ограничений в питании, но и украсить собой новогодний стол.
Рекомендации врачей-диетологов
Диета при панкреатите направлена на то, чтобы поддержать нормальное функционирование секреторного пищеварительного органа. Диетологи рекомендуют при подборе рецептов для составления ежедневного меню в обязательном порядке учитывать вышеперечисленные правила приготовления и употребления пищи. Не стоит препятствовать в этом процессе полёту фантазии.
При желании можно взять любой понравившийся рецепт из кулинарной книги, исключить из него запрещённые при воспалении поджелудочной продукты и, в случае необходимости, заменить процесс приготовления (вместо жарки использовать запекание). В результате получится вкусное и в то же время полезное блюдо, о котором мечтал больной человек, уставший от долгой диеты.
Диетологи дают обратившимся к ним пациентам ещё один важный совет. Он касается эмоционального состояния в моменты употребления пищи. Та еда, которую человек скушал в спокойном, благодушном состоянии, усваивается намного лучше, чем блюда, употреблённые во время нервного напряжения. Поэтому садиться за стол следует после того, как из головы «выкинуты» все плохие мысли и раздумья. Во время завтрака, обеда или ужина думать необходимо только о еде. Это также будет способствовать улучшению работы пищеварительных органов.
Тест: на определение риска сахарного диабета 2 типа
Диетический стол при хроническом панкреатите, меню, список продуктов
 Диета при хроническом панкреатите
Диета при хроническом панкреатитеДиетический пятый стол при хроническом панкреатите — это неотъемлемая часть лечения. Придерживаться этой диеты можно как в период обострения, так и в период ремиссии недуга.
Разрешенные продукты и принципы диеты
Стол 5, назначенный при хроническом панкреатите, помогает нормализовать работу поджелудочной железы и ослабить возбудимость желчного пузыря. Кроме того, сбалансированный рацион позволяет предотвратить жировую инфильтрацию поджелудочной железы и способствует нормализации пищеварения.
Диета предусматривает повышенное употребление белка и клетчатки. Количество простых углеводов и насыщенных жиров в рационе уменьшается. Грубую клетчатку употреблять не рекомендуется вовсе.
Пищу нужно есть в перетертом виде. Противопоказано употребление слишком горячих или холодных блюд. Калорийность рациона для каждого больного подбирается индивидуально. Однако, примерно 50% от всех съеденных калорий должно приходиться на белки.
Важно! Лечебная диета предусматривает дробное питание. Этот приём необходим для того, чтобы полезные нутриенты лучше усваивались и органы ЖКТ не перегружались.
На диете можно есть:
- Овощные бульоны. В них нельзя добавлять много растительного масла или соли. Помните, что в день можно съедать не более 10 грамм сливочного или оливкового масла и 5-6 грамм соли.

- Мясо и рыбу. Нужно ежедневно съедать не менее 200 грамм мяса или рыбы. Нельзя ничего жареного — блюда нужно готовить отваривая либо на пару. Разрешено есть только нежирные сорта мяса или рыбы. Подойдет курица, индейка, телятина, постная говядина, хек, щука, минтай, окунь, сом. Помните, что мясо нужно обязательно очистить от шкурки и сухожилий.
- Куриные яйца. В день разрешено съедать 1 желток и 3-4 белка.
- Молочные продукты с пониженной жирностью и кислотностью. Подойдет творог 5% жирности, 1% кефир, простокваша, закваска. В небольших количествах разрешено есть сметану. Если у вас есть непереносимость лактозы, употреблять молочные продукты категорически запрещено.
- Овощи. Ежедневно надо съедать хотя бы 100-150 грамм отварных овощей. Рекомендуется употреблять картофель, морковку, кабачки и зеленый горошек. Помните, что овощи нужно употреблять в перетертом виде.
- Крупы. Разрешено есть овсянку, перловку, дикий рис, гречку.
- Черствый батон, диетические галеты.
- Мёд.
Рекомендации! Среди напитков надо отдать предпочтение отвару шиповника, зеленому чаю и морсам.
При желании можно добавлять в напитки заменители сахара, например, экстракт стевии или цикламат.
Запрещенные продукты и примерное меню
Диетический пятый стол при обострении хронического панкреатита предусматривает отказ от всех блюд, в состав которых входит большое количество специй, грубая клетчатка или много соли. В список запрещенных продуктов входят:
- Мучные изделия. Запрещено есть ржаной хлеб и изделия из сдобного теста.
- Грибные и мясные бульоны.
- Некоторые крупы. Под запретом пшено, макароны из мягких сортов пшеницы, кукурузная и ячневая крупа.
- Жирные сорта мяса и птицы. Категорически запрещено употреблять баранину, свинину, утку, гуся.
- Мясные субпродукты. Ещё настоятельно рекомендуется отказаться от колбасных изделий и консервов.
- Красная рыба.
 Не рекомендованы пирожные и другие кондитерские изделия
Не рекомендованы пирожные и другие кондитерские изделия - Некоторые молочные продукты. Нельзя есть творожную массу, жирную сметану, сливки, йогурты с красителями. Также следует отказаться от цельного молока и кислого кефира.
- Бобовые.
- Овощи, в состав которых входит грубая клетчатка. Под запретом грибы, репа, редька, баклажаны, щавель, шпинат. Ещё в ограниченном количестве нужно употреблять помидоры.
- Некоторые фрукты. Нельзя есть виноград, финики, инжир, кислые яблоки, бананы, грейпфруты и киви. Груши в сыром виде есть можно лишь в том случае, если болезнь перешла в стадию ремиссии.
- Шоколад, пирожные и другие кондитерские изделия.
- Газированные напитки, в состав которых входят красители или сахар, алкоголь, какао, крепкий чай, кофе.
- Острые специи.
- Чипсы, сухарики, жареные орешки.
- Майонез, острые соусы, кетчуп.
Важно! При составлении меню учтите, что углеводы и жиры следует употреблять в первой половине дня, так как они тяжело усваиваются организмом. Кроме того, употребление сложных углеводов по утрам убережет вас от переедания ночью.
 Рыба нежирная (хек, щука, минтай, окунь, сом) готовится на пару
Рыба нежирная (хек, щука, минтай, окунь, сом) готовится на паруНа завтрак можно съесть овсяную или гречневую кашу, приготовленную на воде. В качестве альтернативы подойдет белковый омлет. На второй завтрак и обед нужно есть пищу с высоким содержанием белка. Отлично подойдет отварное мясо или рыба. Также на обед надо съесть овощной суп. В качестве полдника сойдет стакан кефира и 100-200 грамм творога 5% жирности, а в качестве ужина — 100 грамм овощного салата и 250 грамм запеченной рыбы.
Рецепты вкусных блюд
При лечении хронического панкреатита диетический стол 5п назначается в подавляющем большинстве случаев. Меню диеты построено таким образом, что человек получает все необходимые нутриенты и минералы. Однако со временем однообразное меню может надоесть. В таком случае на помощь придут различные рецепты диетических блюд.
Например, можно разнообразить свой рацион мясным пудингом. Употреблять это блюдо можно ежедневно, так как оно содержит большое количество протеина. Для приготовления такого пудинга надо очистить 150 грамм телятины от сухожилий и кожицы, а затем отварить и пропустить 3-4 раза через мясорубку. Затем следует отварить 50 грамм манной крупы и смешать кашицу с фаршем. Далее добавьте в смесь 2 яичных белка. Выложите фарш в форму, смазанную небольшим количеством сливочного масла, и запекайте пудинг в течение 30-40 минут. Если болезнь ещё не перешла в стадию ремиссии, то лучше всего готовить пудинг в мультиварке.
 Пудинг мясной с добавлением манной крупы
Пудинг мясной с добавлением манной крупыВместо мясного пудинга на обед можно приготовить рыбные кнели. Для этого вам нужно очистить и пропустить через мясорубку 300 грамм филе минтая или щуки. Затем в фарш надо добавить 2-3 яичных белка и 20 грамм обезжиренного молока. Далее из полученной кашицы сформируйте кнели и опустите их в кипящую воду. Варите блюдо в течение 20-25 минут.
Если болезнь перешла в стадию ремиссии, то можно изредка баловать себя различными диетическими десертами. К примеру, можно приготовить суфле. Для этого вам нужно натереть спелые яблоки и перемешать их с 350 граммами творога 5% жирности. Далее добавьте в смесь 5-6 грамм сливочного масла, сахарозаменитель, ванилин и 1 яичный желток. Полученную смесь выложите в форму, предварительно смазанную небольшим количеством сливочного масла. Выпекайте суфле 30-35 минут.
меню на неделю, таблица и рецепты блюд, отзывы
Диета 5 при панкреатите является ведущим направлением эффективного лечения заболевания. Данное лечебное питание призвано уменьшить производство секрета поджелудочной железы, способного в силу различных причин к самоперевариванию органа и лишению его функциональности. Больные панкреатитом, питаясь в соответствии с лечебным столом 5, нормализуют функционирование поджелудочной железы, желчевыводящих путей и других внутренних органов.

Диета 5 при панкреатите является ведущим направлением эффективного лечения заболевания.
Идея химического состава и энергоценности
Диетическое питание при панкреатите должно быть щадящим для пищеварительного тракта больного, но содержать необходимое количество жиров, белков и углеводов.
Химический состав пищи взрослого человека, больного панкреатитом, и ее энергетическая ценность должны гармонично сочетаться и соответствовать главной идее указанной диеты.
Врачи-диетологи предлагают следующий химический состав суточного потребления продуктов при панкреатите:
- белки — 100-120 г, с весомым преобладанием белковой пищи животного происхождения;
- соль — не должна превышать 10 г;
- углеводы — 350-400 г;
- жиры — 80-90 г, пятую часть из которых представляют растительные масла.

Диетическое питание при панкреатите должно быть щадящим для пищеварительного тракта больного, но содержать необходимое количество жиров, белков и углеводов.
Суточная калорийность съеденных продуктов не должна превышать 2600 ккал. Необходимо контролировать объем потребляемой воды — не менее 2 л в сутки. Длительность соблюдения указанной диеты определяет лечащий врач в индивидуальном порядке.
Перечень исключаемых продуктов и блюд
Диета при панкреатите включает в себя обширную таблицу запрещенных продуктов. Следует совсем отказаться от употребления:
Из напитков при панкреатите запрещено употреблять алкоголь, кофе, крепкий чай, сладкие соки, квас. До наступления стойкой ремиссии больному панкреатитом нельзя включать в рацион овощи сырые или с повышенным содержанием грубых волокон (баклажан), грибы, требующие более длительного времени для переваривания.Рецепты
Многообразие предлагаемых рецептов диетических блюд, разрешенных при панкреатите, позволяет сделать питание больного не только полезным, но и вкусным. Следует рассмотреть некоторые популярные рецепты, простые в приготовлении. К ним можно отнести:

Восстановиться после острого приступа панкреатита рекомендуется при помощи протертого супа.
Восстановиться после острого приступа панкреатита рекомендуется при помощи протертого супа. Для его приготовления на 1 л воды берут:
- половину молодого кабачка;
- цветную капусту;
- 2 картофеля;
- брокколи.
Ингредиенты варят до полной готовности и добавляют к ним 100 г горячего молока. Все хорошо перемешивают и измельчают в блендере, превращая в однородную жидкую массу. Перед подачей на стол блюдо можно немного посолить.

Для мясного пудинга потребуется постное мясо.
Для мясного пудинга потребуются:
- постное мясо (кролик, телятина, курица) — 300 г;
- сырое яйцо;
- сливочное масло — 50 г;
- манная крупа — 20 г;
- вода — 100 мл;
- большая морковь.
Последовательность приготовления следующая. Мясо отварить до готовности и измельчить в блендере до состояния пюре. Добавить в фарш воду, яйцо, манку, протертую морковь и перемешать. Смазать маслом форму для запекания и выложить в нее подготовленный фарш. Довести блюдо до окончательной готовности в разогретой духовке в течение 15 минут.
Для фруктового киселя необходимо взять любые разрешенные спелые фрукты и ягоды: яблоки, смородину, малину, вишню и др. Понадобятся:
- картофельный крахмал — 10 г;
- сахар — 10 г;
- вода — 200 мл.

Для фруктового киселя необходимо взять любые разрешенные спелые фрукты и ягоды: яблоки, смородину, малину, вишню и др.
Хорошо промытые ягоды и фрукты залить водой, довести до кипения и варить до размягчения. Отделить жидкость от ягод, подсластить и ввести в нее разведенный холодной водой крахмал. Довести до кипения.
Часто включается в меню больных панкреатитом омлет паровой. Для его приготовления необходимо взять 2 яйца, воду, сливочное масло. Яйца следует слегка взбить и добавить воду. Состав необходимо откинуть на сито, чтобы избавиться от белковых узелков. Готовится омлет на пару.
Меню диеты 5 при панкреатите на неделю
Составляя диетическое меню больного панкреатитом на неделю, следует использовать только разрешенные продукты. Блюда должны быть легкими, максимально измельченными, приготовленными правильным способом: варкой, на пару, тушением, запеканием.
Питание при панкреатите должно быть дробным, небольшими порциями, не допуская переедания. К столу следует подавать еду только в теплом виде.
Указанные рекомендации будут оберегать поврежденную железу от повышенной нагрузки и способствовать ее быстрому восстановлению. Следует рассмотреть примерное меню диетического питания при панкреатите.
Понедельник
Завтрак:
- молочная жидкая каша из манки;
- творожное суфле;
- фруктовый напиток.
Ленч:
- кисель;
- вчерашний хлеб.

В обед приготовьте салат из разрешенных припущенных овощей.
Обед:
- салат из разрешенных припущенных овощей;
- сухари, приготовленные в домашних условиях;
- паровая котлета;
- суп овсяный слизистый.
Перекус:
- фруктовое пюре;
- несладкое желе из ягод;
- напиток с лимоном;
- кусочек черствого хлеба.

На ужин разрешается выпить морковный сок.
Ужин:
- нежирная отварная рыба;
- рисовое пюре;
- морковный сок.
На ночь:
- стакан ряженки.
Вторник
Начинать день можно:
- с тушеной тыквы на молоке;
- с творога;
- с сухого печенья;
- с чая.
Ленч:
- запеченные фрукты;
- отвар шиповника.

На ланч приготовьте запеченные фрукты.
Дневной прием пищи:
- салат из отварной свеклы;
- перетертый гречневый суп;
- отварная куриная грудка;
- пюре морковное;
- несладкий ягодный морс.
Перекус:
- кисель;
- черствый хлеб;
- запеченная груша без кожицы.

Картофельное пюре с кусочками отварной говядины рекомендуется включить в меню на ужин.
Вечер:
- пюре картофельное;
- кнели куриные;
- минеральная вода без газа.
На ночь:
- кисель из ягод.
Среда
Утро:
- каша овсяная жидкая;
- хлеб вчерашней выпечки;
- разбавленный морковный сок.

Овсяная каша на завтрак полезна при пакреатите.
Ленч:
- манное суфле с медом;
- фруктовый кисель;
- печенье.
Обед:
- суп на вторичном мясном бульоне;
- запеченная куриная грудка с цветной капустой в сметанном соусе;
- ягодный компот.

Выпейте ягодный компот в обед.
Перекус:
Вечер:
- паровой омлет;
- отварные макароны;
- чай.
На ночь:
- морс из спелой малины.

Морс важно готовить из свежей малины.
Четверг
Утро:
Ленч:
- фруктовый йогурт;
- размоченные в молоке хлебцы.
День:
- овощной суп;
- мясной пудинг;
- запеченная морковка;
- персиковый сок.

Включите в меню фруктовый йогурт.
Перекус:
Вечер:
- манный пудинг;
- фруктовый напиток;
- печенье.
На ночь:

На перекус оставьте банан.
Пятница
Утро:
- каша гречневая с разбавленным молоком;
- напиток из сухофруктов;
- яблочное пюре.
Ленч:
- кисель;
- печенье.
День:
- рыбный суп с вермишелью;
- овощная запеканка;
- чай.

Чай должен быть не крепко заваренным.
Перекус:
- овощной салат со сметаной;
- вчерашний хлеб;
- фруктовый кисель.
Вечер:
- отварной рис измельченный;
- рыба нежирных сортов;
- минералка без газа.
На ночь:
- напиток из фруктов.

Минеральную воду рекомендовано принимать без газа.
Суббота
Утро:
- творожный пудинг;
- банан;
- ягодный кисель;
- галета.
Ленч:
День:
- суп с фрикадельками из нежирного мяса;
- мясная запеканка;
- морковный сок;
- черствый хлеб.

Кефир при панкреатите может стать спасением для пациентов в период ремиссии или очередного обострения заболевания.
Полдник:
Вечер:
- тефтели из рыбы;
- гречневая каша размазня;
- персиковый сок.
На ночь:
Воскресенье

Омлет можно употреблять на завтрак при пакреатите, не чаще 2-х раз в неделю.
Утро:
- омлет, приготовленный на пару;
- фруктовый мусс;
- напиток из плодов шиповника;
- печенье.
Ленч:
- каша манная жидкая;
- ягодный сок.
День:
- куриный суп с вермишелью;
- котлеты на пару;
- гречневая каша;
- напиток из сухофруктов.

Гречневая каша полезна, так как содержит много витаминов и минералов.
Перекус:
Вечер:
- мясной плов из измельченного риса;
- мармелад;
- минералка без газа.
На ночь:
- кисель овсяный.
Что такое диета 5А и ее особенности
Диетическое питание 5а представляет собой строгую вариацию лечебного стола 5. Она назначается людям с острой формой холецистита, гепатита или панкреатита, вызванного указанными болезнями. Поджелудочная железа часто страдает от патологических процессов, происходящих в печени или в желчевыводящих путях.

Диетическое питание 5а представляет собой строгую вариацию лечебного стола 5. Она назначается людям с острой формой холецистита, гепатита или панкреатита, вызванного указанными болезнями.
Данная диета по химическому составу близка к лечебному столу 5п, но исключает сладости и все продукты, вызывающие гниение и брожение. В рационе резко снижается употребление жиров. Такое питание направлено на щажение поджелудочной железы, кишечника и органов, связанных с процессом пищеварения. Строгий режим питания, согласно 5а, соблюдается 2 недели, затем больной переводится на более облегченный вариант — диету 5.
При четком выполнении всех назначенных рекомендаций при панкреатите происходит восстановление функций поджелудочной железы, печени, улучшается отток желчи, облегчается общее состояние больного.
Диета 5П при панкреатите
Диета 5п при панкреатите помогает побороть воспалительный процесс в поджелудочной железе и наладить функциональность пораженного органа.
В зависимости от тяжести заболевания и состояния больного может применяться 2 варианта диеты 5п:
- при первичном остром приступе панкреатита или при обострении хронической формы указанной патологии;
- в стадии ремиссии хронического панкреатита, в профилактических целях.

Диета 5п при панкреатите помогает побороть воспалительный процесс в поджелудочной железе и наладить функциональность пораженного органа.
Фундаментом обоих вариантов лечебного питания при панкреатите считаются одни и те же постулаты. Но первый вариант связан с большими ограничениями, с уменьшением суточной калорийности. Диета 5п во втором варианте приближена к правильному питанию здорового человека, лишь с некоторыми исключениями.
Первый вариант
Первый вариант диеты 5п при панкреатите необходим для улучшения состояния больного в острый период заболевания. Он является переходом от периода полного голодания до полноценного питания. Цель данной строгой диеты — обеспечение воспаленной железе максимального покоя. Энергетическая ценность продуктов снижается до 1500 ккал в сутки. Питание производится только измельченной полужидкой пищей в теплом виде, с исключением запрещенных продуктов.
Второй вариант
Второй вариант диеты 5п показан при купировании острого периода болезни. При хронической форме панкреатита необходимо длительное время придерживаться указанного питания. Рацион больного постепенно расширяется введением других продуктов с контролем реакции организма на них. Энергетическая ценность продуктов повышается до 2600 ккал.
Диета №5П: меню на неделю при панкреатите, рецепты блюд на каждый день
Что можно что нельзя при панкреатите Диета и питание.
Отзывы
Андрей, 48 лет, Санкт-Петербург
Страдаю много лет хроническим панкреатитом, осложненным холециститом. Строгое соблюдение диеты 5 и прием назначенных ферментов помогает чувствовать себя хорошо, без болей в животе, тошноты, проблем с пищеварением. При отклонении от данного диетического питания панкреатит сразу обостряется со всеми негативными последствиями.
Юлия, 51 год, Саратов
Некоторое время назад была госпитализирована с острым приступом панкреатита. Помимо медикаментозного лечения, было назначено голодание, а потом — диета 5. Из рациона полностью исключили жирную и жареную пищу. Блюда подавали в перетертом виде. Сейчас врач разрешил послабление, расширил рацион. Диета рекомендована до полного выздоровления.
правила, меню, список продуктов, продолжительность
Диета при панкреатите является обязательным и достаточно эффективным методом лечения. Ни один препарат не поможет справиться с таким недугом, если больной не будет придерживаться принципов диетического питания.
При панкреатической патологии диета назначается с учетом формы, тяжести течения болезни, наличия осложнений, поражения других органов пищеварительного тракта, индивидуальных особенностей организма. Первый стол по Певзнеру, обычно, назначается при переходе панкреатита на этап выздоровления, а также при хроническом воспалении поджелудочной.
Принципы диетического стола

Первый диетический стол показан при желудочных, кишечных недугах, поражениях поджелудочной железы на стадии ремиссии. Поэтому он объединяет комплекс принципов, предполагающих снижение нагрузки на эти органы, защиту их тканей от раздражения пищевыми компонентами, нормализацию водно-электролитного баланса, обмена веществ и в то же время, повышение питательной ценности рациона, что необходимо для пополнения запасов энергии и полезных веществ выздоравливающего организма.
Главные принципы 1-го стола:
- Суточный питательный показатель – 2800-3000 ккал.
- Дневное количество белков – 100 грамм, углеводов – 400 грамм, жиров – 100 грамм.
- Частый прием еды: пять-шесть подходов в день, одна порция не должна превышать 350 грамм.
- Нельзя кушать позднее, чем за три часа до засыпания.
- Блюда и большинство продуктов следует употреблять в потертом, пюреобразном виде (это поможет снизить риски травмирования слизистых оболочек пищеварительных органов).
- Разрешается употреблять только теплые блюда и напитки.
- В день необходимо выпивать 1,5 -2 литра чистой воды для поддержки водно-электролитного баланса и очистки организма от токсинов и шлаков.
- Разрешенные способы термооработки продуктов: варка, запекание, тушение, готовка на пару.
- Запрещаются пряности, острые приправы, слишком жирная, сладкая и богатая на клетчатку еда, которая может усиливать секрецию, кислотность желудочного сока, вызывать повреждение, раздражение слизистых оболочек органов ЖКТ.
Такие принципы направлены на защиту слизистых оболочек и тканей пищеварительных органов от раздражения и травмирования пищевыми компонентами, особенно клетчаткой, предупреждение чрезмерной активности продуцирования желудочного и панкреатического секретов, нормализацию моторики органов ЖКТ, заживление ран, полное стихание воспалительных процессов.
Значение стола №1 при панкреатической патологии
Питание согласно этого стола позволяет снизить кислотность желудочного сока и, соответственно, уменьшить активность пищеварительных ферментов, что в дальнейшем поможет защитить ткани поджелудочной от их травматического воздействия.
Кроме того, такая диета помогает нормализовать моторику желудка, кишечника, желчного пузыря, желчных, поджелудочных протоков и тем самым улучшить проходимость ферментов из поджелудочной в кишечник.
Дробное пюреобразное питание позволяет снизить нагрузку на органы пищеварительного тракта и не допустить раздражение их слизистых оболочек. Все это в комплексе способствует быстрому заживлению язвенно-эрозивных поражений слизистых оболочек и тканей органов ЖКТ, полному стиханию воспалительных процессов.
В то же время, этот диетический стол предполагает увеличение питательной, энергетической ценности пищи. Если диета при остром панкреатите предполагает суточную калорийность не более 1500 ккал, то питание на стадии ремиссии дает возможность увеличить питательную ценность рациона до 3000 ккал. Это позволяет восполнить запасы организма энергией и веществами, необходимыми для нормальной жизнедеятельности.
Показания для назначения диеты
Диета номер 1 по Певзнеру положена при следующих недугах пищеварительных органов:
- Язвенное поражение желудка.
- Язвенное поражение двенадцатиперстной кишки.
- Гастрит, сопровождающийся чрезмерной кислотностью.
- Колит.
- Восстановительный период после операционного вмешательства.
Такая диета может приписываться при инфицировании органов пищеварительного тракта, грыже диафрагменного пищевого отверстия, повышенной секреции желудочного сока, хроническом панкреатите.
Следует учитывать, что диетический стол № 1 назначается при переходе вышеперечисленных недугов на этап выздоровления. В остром периоде течения данных заболеваний назначается диетический стол 1а и 1б.
После купирования острого воспалительного периода, при отсутствии болезненных ощущений, тошноты, метеоризмов, чрезмерного образования газов больной может перейти на питание согласно правилам первого стола. Возможность такого перехода должна обязательно обсуждаться с врачом. Самовольно менять рацион питания нельзя, это может привести к рецидиву обострения болезни.
При остром поражении поджелудочной железы пациенту показано питание согласно правилам диетического стола №5 (П). Диета 1 стол при панкреатите может назначаться при переходе острого панкреатита, обостренной хронической патологии в стадию ремиссии, а также для восстановления больного после перенесенного хирургического вмешательства на поджелудочной железе и/или других органах ЖКТ. При этом у пациента не должно быть:
- болевых ощущений в области живота и правого подреберья;
- повышенного газообразования;
- метеоризмов;
- нарушения дефекации;
- анализы должны говорить о купировании острого воспаления, улучшении функционирования поджелудочной.
Кстати, первый диетический стол очень похож с пятым. Он предполагает отказ от бобовых, кофе, какао, шоколада, мороженного, сладостей с жировыми начинками, кислых фруктов, ягод и соков, значительное ограничение употребления цельного молока и легкоусвояемых углеводов, преобладание в меню животных белков. Однако пищевая ценность у меню первого стола (2400-2800 ккал) на порядок ниже, нежели у пятого (2800-3000 ккал).
Список используемых продуктов
1 стол при панкреатите допускает употребление пищи, богатой животными белками, витаминами, с небольшим количеством клетчатки. В то же время запрещаются жирные, жаренные, слишком сладкие, соленые, маринованные, консервированные, острые блюда, продукты насыщенные пищевыми волокнами и кислотами.
Разрешенные

В условиях первого стола позволяется кушать следующие продукты:
- Сухари из белой муки.
- Хлеб из муки высшего или первого сортов, одного дня давности (не свежеиспеченный).
- Несдобная выпечка.
- Два-три яйца.
- Морковь, картофель, кабачки, не кислые томаты, тыква, в маленьких количествах – капуста.
- Мясо кролика, курицы, индейки, телятина, говядина без жира.
- Рыба мало жирная (треска, хек, минтай, судак, кефаль, кета).
- Супы без зажарки.
- Нежирный или небольшой жирности кефир, ряженка, творог.
- Овсяные, гречневые, рисовые крупы.
- 10-20 грамм сливочного масла.
- Питье из шиповника, чаи с травами, цикориевый напиток, компоты, кисели из некислых фруктов и ягод, в небольшом количестве натуральное какао.
- Щелочная минеральная не газированная вода.
- Мармелад, пастила, желе, фруктово-ягодные муссы, галетное, заварное, овсяное печенье, бублики.
- В небольшом объёме сахар, мед.
- Укроп, петрушка.
- В небольшом объёме оливковое, рафинированное масло.
Все продукты должны быть свежими, без признаков повреждения. Исключением является хлебная и несдобная выпечка. Такие изделия нельзя кушать свежеиспеченными, перед их употреблением должны пройти сутки с момента выпечки.
Все фрукты и ягоды, которые могут быть очищены от кожуры, косточек, должны быть от них освобождены.
Умеренно жирные сорта рыбы (форель, горбуша, карп, зубатка, морской окунь) разрешается вводить в рацион только при наступлении стойкой ремиссии, не раньше, чем через 4-5 месяцев после купирования острого воспаления.
Запрещенные

Согласно требованиям 1-го стола не позволяется употреблять следующие продукты:
- Отруби, ржаной, свежеиспеченный хлеб, сдобная выпечка.
- Первый бульон из мяса, прицы или рыбы.
- Мясо повышенной жирности – свинина, утка, дичь, гусь, баранина.
- Жирные сорта рыбы (селедка, килька, осётр, скумбрия, палтус, севрюга, сом), икра.
- Субпродукты.
- Кукурузная, перловая, пшеничная каши.
- Овощи с большой вместимостью клетчатки, фитонцидов, эфирного масла (белокачанка, редька, редиска, чеснок, шпинат).
- Цитрусовые, кислые фрукты и ягоды, фрукты насыщенные клетчаткой.
- Грибы.
- Магазинные майонезы, кетчупы, соусы.
- Газировка.
- Кофейное питье.
- Спиртосодержащее питье.
- Шоколад, мороженое, вафли, конфеты шоколадные, кондитерские изделия с жировой начинкой.
- Пряности, острое, консервы, копчености, колбасы и соскиски.
- Молоко, жирные кисломолочные продукты, творожный продукт, сырки.
- Холодец.
- Уха, щи, окрошка.
Пример меню на несколько дней

Согласно принципам и разрешенным продуктам первого диетического стола, можно сложить меню на неделю. Еда должна быть разнообразной, чтоб насытить организм полезными элементами и витаминными комплексами.
Примерное меню на несколько дней:
| Раннее утро | Позднее утро | Обед | Перекус | Ужин |
| 1-й день | ||||
| омлет на пару, несколько сухарей, некрепкий травяной чай | запеченное яблоко, кисель | овощной суп, гречка и паровая куриная котлета | нежирный творог с бананом (перетереть в пюре), шиповниковое питье | овсяная каша, изготовленные в пароварке овощи, чай |
| 2-й день | ||||
| рисовая каша, кусочек отварной индейки с хлебом, компот | фруктово-ягодное суфле, галетное печенье | суп-лапша с курочкой, пюре из картошки, кусок нежирной вареной рыбы | 200 мл кефира, несколько сухариков | тыквено-морковное пюре, кусочек вареного мяса, компот |
| 3-й день | ||||
| гречка, кусочек отварного кролика, некрепкий чай | творожно-ягодное пюре, шиповниковое питье | суп рыбный, запеченные овощи, паровая котлета | нежирный йогурт, заварное печенье | овсяная каша, рыбная котлета, некрепкий чай |
| 4-й день | ||||
| запеканка из творога, цикориевый напиток | белковый омлет, кусочек хлеба | крупяной суп, гарнир из риса, биток из телятины | фруктовый салат, заправленный йогуртом | картофельно-кабачковое пюре, шиповниковый отвар |
| 5-й день | ||||
| овсянка, хлеб с сыром и маслом, некрепкий чай | банан из духовки с корицей, кисель | молочно-вермишелевый суп, рулет из куриного мяса, нафаршированный кабачками и помидорами, шиповниковый отвар | овощи в пароварке, кефир | салат из вареных овощей, гречка, отвар ромашки |
| 6-й день | ||||
| белковый омлет с веточками зелени, кусочек отварного кролика, компот | кисель, сухарик | овощной крем-суп, овощное пюре, котлета в пароварке | творожная запеканка, шиповниковый отвар | гречка, рыбная котлета, чай |
| 7-й день | ||||
| овсянка с бананом, хлеб и сыр, компот | запеченные яблоки, галетное печенье | молочно-рисовый суп, овощное пюре, биток с телятиной | ряженка с сухарями или бубликами | вареная свекла с картофелем, кусочек хлеба, некрепкий чай |
После ужина можно выпить немного кисломолочного продукта – кефир, ряженка.
Меню разрешается дополнять, корректировать согласно списку разрешенных продуктов. Допускается включать немного сладостей, только не каждый день, отдавая предпочтение более полезным продуктам.
Продолжительность диеты
Продолжительность диеты по первому столу в среднем может составлять от трех до пяти месяцев. В каждом конкретном случае длительность такого рациона устанавливает врач, учитывая анамнез больного, динамику выздоровления, реакцию организма на те или иные включенные продукты.
На протяжении диеты доктор может регулировать набор разрешенных и запрещенных продуктов.
Самовольно переходить из одного диетического стола на другой или отменять диету нельзя, так как это может спровоцировать обострение болезни и ухудшение состояния больного.
 Загрузка…
Загрузка…Панкреатит. Диета при остром панкреатите. Диета №5п
 Диета при остром панкреатите имеет свои особенности, отличающие ее от других диет. О том, что характерно для диеты при остром панкреатите, об особенностях питания при заболеваниях поджелудочной железы расскажет этот пост.
Диета при остром панкреатите имеет свои особенности, отличающие ее от других диет. О том, что характерно для диеты при остром панкреатите, об особенностях питания при заболеваниях поджелудочной железы расскажет этот пост.
Острый панкреатит – воспаление поджелудочной железы, протекающее в острой форме, вызванное активацией пищеварительных ферментов.
Причин возникновения острого панкреатита много, но чаще всего острый панкреатит возникает у лиц злоупотребляющих алкоголем и лиц с заболеваниями желчевыводящей системы – хронический холецистит, желчнокаменная болезнь.
Приступ острого панкреатита возникает, как правило, внезапно и проявляется нестерпимыми болями и другими характерными для данного заболевания симптомами.
Лечение острого панкреатита консервативно:
• производят очищение крови от ферментов поджелудочной железы (Контрикал, Трасилол и др – разрушают ферменты, попавшие в кровь)
• в течение нескольких дней назначается голод,
• затем строгая диета – диета № 5п — первый вариант,
• затем постепенный переход на второй вариант диеты №5п.
• Обезболивание (наркотическое или ненаркотическое)
Если улучшения состояния больного не наступает, то происходит оперативное вмешательство с целью удаления некротических участков железы.
 Голод в течение 2 дней (голод может назначаться до 4 дней в зависимости от тяжести заболевания.
Голод в течение 2 дней (голод может назначаться до 4 дней в зависимости от тяжести заболевания.
 Голодание более двух дней проводят в условиях стационара). В течение этого периода больному разрешается только пить отвар шиповника, слабозаваренный чай и минеральную воду, из которой удалены газы – «Боржоми», «Ессентуки №4», «Ессентуки №20», «Смирновская» или «Славяновская» по одному стакану 4-5 раз в день. С целью устранения интоксикации организма, питания и недопущения обезвоживания применяют парентеральное питание (т.е. капельницы – натрий хлорид с 5% глюкозой).
Голодание более двух дней проводят в условиях стационара). В течение этого периода больному разрешается только пить отвар шиповника, слабозаваренный чай и минеральную воду, из которой удалены газы – «Боржоми», «Ессентуки №4», «Ессентуки №20», «Смирновская» или «Славяновская» по одному стакану 4-5 раз в день. С целью устранения интоксикации организма, питания и недопущения обезвоживания применяют парентеральное питание (т.е. капельницы – натрий хлорид с 5% глюкозой).
Поскольку питание в пищевод не поступает, следовательно не вырабатываются желудочный и панкреатический соки, ферментативная активность снижается, что способствует регенерации поджелудочной железы.
 Диета при остром панкреатите, начиная с 3 дня.
Диета при остром панкреатите, начиная с 3 дня.
Больного переводят на диету №5 п первый вариант — щадящая диета, с механическим и химическим щажением.
Диета 5п-1 вариант разрабатывается на основании норм лечебного питания, утвержденных Приказом Минздрава России от 21.07.2013 № 395н «Об утверждении норм лечебного питания».
Показания к диете №5п первый вариант — острый панкреатит, обострение хронического панкреатита.
Больному разрешается есть, но пища значительно снижена по калорийности.
• Запрещено: соль, жиры, продукты, которые могут вызвать секреторную активность желудка и поджелудочной железы.
• Разрешается: пища жидкая, приготовленная без соли, богатая углеводами. Сахар, мед, фруктовые соки, клюквенный морс, отвары шиповника и черной смородины. до 2,5 л в день.
Таблица. Перечень разрешенных и запрещенных продуктов и блюд. Диета № 5п — 1 вариант.
Диета при остром панкреатите и обострении хронического.
| Продукт | Разрешаются | Запрещаются |
| Хлеб | Пшеничные сухари не более 50 г | Ржаной и свежий хлеб, изделия из сдобного или слоеного теста |
| Супы | Слизистые из различных круп на воде или некрепком овощном отваре, суп-крем из вываренного мяса | Мясные, рыбные бульоны, грибные отвары, молочные супы, гороховый, фасолевый, с пшеном, окрошка, свекольник |
| Мясо, птица | Нежирная говядина, курица, индейка, кролик, освобожденные от сухожилий, жира, кожи | Жирные и жилистые сорта мяса и птицы (утки, гуси), субпродукты, жареные блюда |
| Рыба | Нежирные сорта (треска, судак, сазан, окунь и др.) в виде кнелей, суфле | Жирная рыба, соленая, копченая, жареная, консервы |
| Яйца | Всмятку, омлеты паровые, белковые (не более 1 желтка в день) | Яйца вкрутую, жареные |
| Молоко, молочные продукты | Творог свежеприготовленный некислый в виде пасты, парового пудинга. Молоко только в блюдах (в суп до 100 г на порцию). Сливки в блюда | Молоко цельное, молочные продукты с высокой кислотностью, повышенной жирности и включением сахара, сметана, сыры |
| Овощи | Картофель, морковь, кабачки, цветная капуста в виде пюре, паровых пудингов. Тыква, свекла ограничиваются | Белокочанная капуста, чеснок, репа, брюква, редька, щавель, шпинат, лук, редис, огурцы, сладкий перец, сырые, квашеные и маринованные овощи, грибы, консервы |
| Крупы | Рис, гречневая, геркулес, несладкие протертые вязкие каши, пудинги, запеканки из риса, продельной крупы, геркулеса. Ограничиваются манная крупа, лапша, вермишель | Пшено, крупы перловая, ячневая, кукурузная, бобовые, макароны в цельном виде |
| Фрукты и ягоды | Яблоки печеные | Другие фрукты и ягоды, сырые яблоки. |
| Сладкие блюда | Кисели, желе, мусс на ксилите, сорбите. Фруктовые пюре — детское питание | Другие кондитерские изделия |
| Напитки | Чай некрепкий, минеральная вода, отвар шиповника, отвары из сухих и свежих фруктов полусладкие | – |
| Жиры | Несоленое сливочное масло в блюда не более 5 г на 1 порцию | Все другие жиры |
| Специализированные продукты питания | Смеси белковые композитные сухие. Например, СБКС «Дисо®» «Нутринор», произведенная в соответствии с требованиями ГОСТ Р 53861-2010 «Продукты диетического (лечебного и профилактического) питания. Смеси белковые композитные сухие. Общие технические условия», и имеющая следующую пищевую ценность: 40 г белков, 20 г жиров, 30 г углеводов | Смеси белковые композитные сухие, произведенные не в соответствии с требованиями ГОСТ Р 53861-2010 |
Смотрите также: Диета при остром панкреатите — Образец меню диеты №5п первый вариант (протертый)
 5 день. Калорийность увеличивается до 600-800 кал
5 день. Калорийность увеличивается до 600-800 кал
Жиры исключаются. Белки – 15г. Углеводы – до 200 г.
 6-9 день. Калорийность увеличивается до 1000 кал
6-9 день. Калорийность увеличивается до 1000 кал
Жиры – 10г. Белки – 50г. Углеводы – до 250 г.
• Завтрак. Каша манная безмолочная (или рисовая), яблоко (или апельсин), чай с сахаром.
• Второй завтрак. Пюре картофельное (или морковное), 50г. Нежирного куриного мяса (или нежирной рыбы), отвар шиповника с сахаром.
• Обед. Бульон овощной, вегетарианский — 100-150г., рыба отварная (или говядина) — 30- 40г. с пюре картофельным, яблоко протертое.
• Полдник. Творог обезжиренный с сахаром – 50-60г. Чай с сахаром или вареньем
• На ночь. Стакан кипяченой воды, мед – 1столовая ложка (или стакан простокваши)
 10-15 день. Калорийность превышает 1000 кал
10-15 день. Калорийность превышает 1000 кал
Белки — до 60 г., жиры -20 г., углеводов — 300г.
 Через две недели после приступа — диета при остром панкреатите:
Через две недели после приступа — диета при остром панкреатите:
Больному рекомендована на диета №5 п второй вариант.
После перенесенного приступа острого панкреатита строжайшая диета № 5п должна соблюдаться в течение 6-12 месяцев. Калорийность постепенно увеличивается.
Белки – до 100г., жиры – до 40 г., углеводы – до 450 г, увеличивается содержание водорастворимых витаминов.
Пища по-прежнему протертая, без соли.
Таблица. Перечень разрешенных и запрещенных продуктов и блюд. Диета № 5п — 2 вариант.
| Продукт | Разрешаются | Запрещаются | Ограничено употребление |
| Хлеб | Пшеничный подсушенный или вчерашний 200–300 г в день или в виде сухарей; несдобное печенье | Ржаной и свежий хлеб; изделия из сдобного и слоеного теста | Не сдобное сухое печенье |
| Супы | Вегетарианские протертые с разрешенными овощами; крупяные (кроме пшена) протертые, с вермишелью, ½ порции (250 мл) с добавлением сливочного масла (5 г) или сметаны (10 г) | Мясные, рыбные супы и бульоны, отвары грибов, молочные супы, с пшеном, щи, борщи, окрошки, свекольник | В период ремиссии супы на некрепком мясном или рыбном бульоне 1–2 раза в неделю (при переносимости) |
| Мясо, птица | Нежирных сортов (говядина, телятина, кролик, индейка, курица) рубленые. В период ремиссии возможно куском | Жирные жилистые сорта мяса, кожа птиц и рыб; субпродукты. Колбасные изделия, консервы, копчености, жареное | Нежесткое мясо, курица, кролик, индейка разрешаются в отварном виде куском |
| Рыба | Нежирная треска, окунь, судак, ледяная и др. в отварном виде куском и рубленая (тефтели, кнели, суфле, котлеты) | Жирные виды (сом, карп, севрюга, осетрина и пр.), жареная, копченая, тушеная, соленая, консервы, икра кетовая | Рыба заливная |
| Яйца | Белковые омлеты из 2 яиц | Блюда из цельных яиц, особенно вкрутую и жареные. Сырые яйца | Желтки яиц в блюда до 1 в день |
| Молоко, молочные продукты | Все продукты пониженной жирности. Творог свежий некислый, кальцинированный или из кефира — натуральный и в виде пудингов. Кисломолочные напитки однодневные | Молочные продукты повышенной жирности и с включением сахара | Молоко при переносимости. Сметана и сливки в блюда. Сыр нежирный и неострый (голландский, российский) |
| Овощи | Картофель, морковь, цветная капуста, свекла, кабачки, тыква, зеленый горошек, молодая фасоль, в виде пюре и паровых пудингов | Белокочанная капуста, баклажаны, редька, редис, репа, лук, чеснок, щавель, шпинат, перец сладкий, грибы. Сырые непротертые овощи | Помидоры без кожуры, свежие огурцы без кожуры — протертые, салат зеленый |
| Крупы | Каши из различных круп (манная, гречневая, овсяная, перловая, рисовая), на воде или пополам с молоком. Крупяные суфле, пудинги с творогом. Макаронные изделия, домашняя лапша, вермишель | Крупы: пшено, бобовые, рассыпчатые каши | – |
| Фрукты и ягоды | Фрукты только сладких сортов, яблоки некислые, печеные или протертые без кожуры | Сырые непротертые фрукты и ягоды, виноград, финики, инжир, клубника, бананы, клюква | Абрикосы, персики — без кожуры, фруктово-ягодные соки без сахара, разбавленные водой |
| Сладкие блюда | Кисели, желе, муссы на ксилите или сорбите, без сахара | Кондитерские изделия, шоколад, мороженое, варенье | Сахар до 30 г в день или мед 20 г в день |
| Напитки | Слабый чай с лимоном полусладкий или с ксилитом. Отвар шиповника, черной смородины, компота | Кофе, какао; газированные и холодные напитки, виноградный сок | – |
| Соусы | Молочный, фруктово-ягодные, на некрепком овощном отваре. Муку не пассеруют | Соусы на бульонах, грибном отваре, томатный. Все пряности, закуски | – |
| Жиры | Сливочное масло до 30 г в день, рафинированные растительные масла (10–15 г в день) — в блюда | Мясные и кулинарные жиры | Масло сливочное и растительное в блюда по 5 г на 1 порцию |
| Специализированные продукты питания | Смеси белковые композитные сухие. Например, СБКС «Дисо®» «Нутринор», произведенная в соответствии с требованиями ГОСТ Р 53861-2010 «Продукты диетического (лечебного и профилактического) питания. Смеси белковые композитные сухие. Общие технические условия», и имеющая следующую пищевую ценность: 40 г белков, 20 г жиров, 30 г углеводов | Смеси белковые композитные сухие, произведенные не в соответствии с требованиями ГОСТ Р 53861-2010 | – |
Диета при остром панкреатит —
Рецепты, разрешенных блюд
Диета при остром панкреатите и обострении хронического — № 5п (2 вариант):
- омлет паровой белковый,
- мясное суфле,
- мясные кнели и рыбные кнели ,
- суп овсяный и рисовый протертые,
- пюре овощные,
- каши протертые из круп: геркулес, рис, гречка,
- мусс и желе из яблок,
- напитки и морсы из шиповника, смородины черной, клюквы.
- чай с молоком и свекольный сок.
МОЖНО: супы вегетарианские, мясо нежирное и нежилистое, блюда из мяса, отварная рыба, творог домашний и блюда из творога, блюда из круп и овощей (каши, пудинги) фрукты и ягодные соки, сахар, варенье, мед.
Читайте также: О лечении минеральной водой и показаниях к применению
На ночь – кефир, простокваша, кипяченая вода с ложкой меда, изюм, чернослив. Этот прием пищи ориентирован на то, чтобы в кишечнике не было запоров, т.е. кишечник вовремя освобождался.
КАТЕГОРИЧЕСКИ НЕЛЬЗЯ: жирная пища, жареное мясо и рыба, сдобное тесто, солености, копчености, чеснок, лук, редька, редис, маринады, копчености, консервы мясные и рыбные, наваристые бульоны, пельмени, сало, алкоголь
ЗАКЛЮЧЕНИЕ: Диета при остром панкреатите — является обязательным условием снятия воспаления в поджелудочной железе. Без соблюдения диетического питания, выполняющего лечебную роль, выздоровление невозможно.
что можно, чего нельзя (таблица), меню на неделю
 Диета 5п направлена на снижение нагрузки на органы пищеварения. Прежде всего, это поджелудочная железа и желчный пузырь. Благодаря особенностям рациона также снижается механическое и химическое раздражение желудка и кишечника.
Диета 5п направлена на снижение нагрузки на органы пищеварения. Прежде всего, это поджелудочная железа и желчный пузырь. Благодаря особенностям рациона также снижается механическое и химическое раздражение желудка и кишечника.
Основная причина, по которой назначают диету 5п – хронический панкреатит вне обострения, то есть в стадии затухания симптомов болезни. Если случается обострение хронического панкреатита, то больному сначала назначают диету 5а, а после снятия симптомов воспаления переводят на лечебный стол номер 5п.
Главное особенности лечебного стола 5п
Поскольку рацион этого диетического питания должен быть щадящим, то он довольно сильно ограничен в углеводах и жирах. Прежде всего, на диете употребляют минимум сахара. За день можно употребить не больше 30 грамм сахара, включая все, где он есть в составе.
Белковые продукты можно употреблять в большем количестве, чтобы набрать за день необходимую норму: 100-120 грамм белка. Из них половина приходится на белок животного происхождения. Норма для углеводов – 300-350 грамм. В эту норму входит и сахар. 70 грамм жиров, из которых 15 грамм растительные жиры, — так ограничивается лечебный рацион. Калорийность дневного рациона – 2500 кал.
Количество соли также ограничено – до 10 грамм в день. Для того, чтобы правильно высчитать свою дневную норму, нужно использовать простое правило: солите уже готовые блюда на своей тарелке, а не в процессе приготовления. Так вы сможете контролировать количество съеденной соли.
Как и во всех диетах лечебного характера, диета 5п при панкреатите – это, прежде всего, дробное питание, — небольшие приемы пищи через каждые 2-3 часа. Также важно придерживаться питьевого режима и ежедневно выпивать до 1,5 литра воды в день, не считая жидкости в супах и компотах.
В рационе стола 5п существенное количество ограничений. Не разрешается употреблять жаренную, соленую, маринованную, консервированную пищу. Полностью исключаются газированные напитки, алкоголь и крепкий черный кофе.
Под запрет попадают те продукты, которые вызывают химическое и механическое раздражение желудка, поджелудочной железы, желчного пузыря. Для того, чтобы более подробно узнать, что можно, а что нельзя на диетическом питании стола 5п, смотрите таблицу разрешенных продуктов.
Диета 5п стол: что можно, что нельзя (таблица)
Рацион диеты существенно ограничен, поэтому для составления меню на неделю пользуйтесь информацией из таблицы. В ней вы найдете все продукты, которые разрешено употреблять в период ремиссии хронического панкреатита.
| Продукты | Что можно кушать | Что нельзя кушать |
|---|---|---|
| Хлеб и выпечка | Вчерашний белый хлеб или сухари из белого хлеба (мука 1 и 2 сорта). Галетное печенье несладкое | Свежий хлеб. Ржаной хлеб. Сдобная выпечка. Выпечка из слоеного теста |
| Мясо и птица | Нежирные сорта мяса: говядина, телятина, крольчатина (без фасций, сухожилий). Нежирные сорта птицы: индейка, курятина без кожи | Жирные сорта мяса и рыбы. Консервы. Копченое, соленое мясо. Колбасные изделия |
| Рыба | Нежирные сорта: хек, треска, путассу, сайда, минтай | Жирные сорта: палтус, сельдь, скумбрия, толстолобик. Рыбные консервы. Жареная, соленая, маринованная, копченая рыба |
| Молочная продукция | Молоко. Свежий некислый творог пониженной жирности. Неострый и нежирный сыр. Нежирная сметана и сливки используются в питании стола 5п только в блюдах. Разрешены кисломолочные напитки: кефир, ряженка и т.д | Жирные молочные продукты |
| Крупы | Рис, овсянка, гречка, манка. Макароны | Перловка, пшено. Ячневая, кукурузная крупы. Бобовые |
| Супы | Вегетарианские протертые супы с добавлением разрешенных овощей | Мясные, рыбные бульоны. Супы на грибных бульонах. Борщ, щи. Запрещены холодные супы (окрошка) |
| Яйца | Преимущественно белки в виде паровых омлетов из 2 яиц. Разрешается половина желтка | Яйца целиком. Жареные, вареные вкрутую яйца |
| Овощи | Кабачок, тыква, цветная капуста, свекла, картофель морковь. Все овощи на диете необходимо употреблять после термической обработки | Белокочанная капуста, лук, чеснок, щавель, редис, редька, репа, баклажаны, грибы |
| Фрукты | Спелые некислые фрукты и ягоды в перетертом виде. Запеченные яблоки | Кислые, неспелые фрукты и ягоды. Бананы, финики, виноград, инжир |
| Десерты | Фруктовые желе, мусс с сахарозаменителем или с небольшим количеством сахара | Шоколад, варенье, мороженное. Кондитерские изделия |
| Напитки | Компоты с сахарозаменителем или небольшим количеством сахара. Фруктовые соки без сахара, разбавленные напополам с водой. Некрепкий чай с молоком. Отвар шиповника | Кофе, какао. Виноградный сок. Холодные напитки. Алкогольные и газированные напитки |
Особенности приготовления блюд для стола 5п
Диета номер 5п основывается на употреблении продуктов, приносящих пользу организму. Для того, чтобы этот рацион действительно был щадящим для органов пищеварения, необходимо знать особенности приготовления еды для больных хроническим панкреатитом. Почти все готовится в измельченном и пюреобразном виде.
Супы на этом лечебном питании должны быть исключительно вегетарианскими. Предпочтение отдается супам-пюре из разрешенных овощей и круп. В готовые супы можно добавить чайную ложку масла или столовую ложку сметаны.
Что касается каш, то это должны быть слизистые, разваренные каши. Рассыпчатые каши запрещены на питании стола номер 5п, поскольку создают дополнительную механическую нагрузку на желудочно-кишечный тракт.
Приготовление мяса, птицы осуществляется с помощью варки в воде или на пару. Отдавайте предпочтение блюдам, в которых используется фарш, например, котлеты или тефтели на пару. Если мясо жесткое, его необходимо подавать в виде мясного пюре. Цельным куском можно подавать мягкую рыбу или курятину.
На диете при хроническом панкреатите нельзя употреблять овощи в сыром виде. Для снижения химической нагрузки на поджелудочную железу овощи варят в воде или на пару и измельчают до пюреобразного состояния. Также овощи можно тушить.
Примерное меню
Поскольку рацион диеты достаточно сильно ограничен, разнообразное меню представить достаточно сложно. Но это достижимо, если использовать стандартные рецепты каждый день, но менять их основные ингредиенты. Одни и те же каши и овощные пюре могут не повторяться 3-4 дня. Кроме того, разрешены молочные продукты, из которых можно приготовить множество вкусных блюд для стола 5п.
- Завтрак: овсяная каша с фруктовым пюре, домашний йогурт.
- Ланч: ленивые вареники полусладкие, чай с молоком.
- Обед: суп-пюре из цветной капусты, паровые котлеты, макароны, отвар шиповника.
- Полдник: кабачково-морковное пюре, компот, галетное печенье в небольшом количестве.
- Ужин: творожная запеканка, кефир.
Рецепты блюд
Рыба, тушенная с овощами
Это блюдо прекрасно подойдет для стола 5п на обед или ужин. Рыба с овощами готовится быстро и просто, и получается вкусно и очень полезно.
Для приготовления потребуется:
- филе рыбы нежирных сортов – 500 гр;
- подсолнечное масло;
- кабачок;
- цветная капуста;
- морковь;
- укроп;
- соль.
Промойте филе и порежьте ее на небольшие кусочки. Также порежьте кабачок, потрите морковь на терке или нарежьте соломкой, разберите цветную капусту на соцветия. В сотейник или сковороду влейте небольшое количество подсолнечного масла. Когда сковорода раскалиться, положите на нее кусочки рыбы и влейте небольшое количество воды. Добавьте морковь и тушите 10-15 минут, регулярно помешивая.
Далее добавьте порезанные овощи. Кстати, не ограничивайте блюдо несколькими овощами. Вы можете добавлять и другие овощи, разрешенные на диете №5п. Таким же образом можно делать это блюдо каждый день с другими сортами рыбы и овощей.
Тушите рыбу с овощами еще 10-15 минут под крышкой. Если в процессе потребуется добавить еще воды, влейте необходимое количество в сковороду. Перед подачей посолите блюдо и посыпьте небольшим количеством укропа для запаха.
Тыквенное пюре
Тыквенное пюре в рационе стола 5п можно готовить как основное блюдо, так и как десерт. Более того, если добавить в него пюре из цветной капусты, то можно сделать суп-пюре.
Очистите тыкву от кожуры и нарежьте кубиками. Далее необходимо проварить ее в воде 20-25 минут. Воду, в которой она варилась, не выливайте, так как она может понадобиться, чтобы разбавить пюре или сделать суп.
После того, как тыква свариться, измельчите ее блендером или вилкой до однородного пюреобразного состояния. Далее разбавьте получившуюся массу, если она слишком густая.
Чтобы сделать сладкое пюре, добавьте в него немного измельченных сладких ягод. Для несладкого блюда немного подсолите его и посыпьте укропом.
Диета при панкреатите поджелудочной железы: симптомы воспаления, меню питания, рецепты
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Булимия
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Е] Еюноскопия
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [

 Не рекомендованы пирожные и другие кондитерские изделия
Не рекомендованы пирожные и другие кондитерские изделия